Опасность горячего и болящего колена: причины и лечение
- Опасность горячего и болящего колена: причины и лечение
- Связанные вопросы и ответы
- Что такое остеоартрит и как он влияет на колено
- Может ли травма привести к горячему и болящему колену
- Как различить остеоартрит от ревматоидного артрита
- Может ли воспаление сухожилий привести к горячему и болящему колену
- Как отличить травму колена от более серьезных проблем
- Может ли артрит влиять на другие части тела
- Как отличить артрит от других заболеваний коленного сустава
- Может ли недостаток витаминов или минералов привести к горячему и болящему колену
- Как лечить горячее и болящее колено
Опасность горячего и болящего колена: причины и лечение
Лечение ушиба коленного сустава оказывается больному в целях:
- снятия болевого синдрома и отечности;
- прерывания развития воспалительного процесса;
- восстановления функциональности сустава.
Медикаментозное лечение полученной травмы подразумевает прием:
- Нестероидных противовоспалительных препаратов . В число наиболее часто применяемых средств входят: Оксиган; Анальгин; Диклофенак; Индометацин. Названные лекарства принимаются внутрь или вводятся в сустав.
- Хондропроекторы (Коллаген ультра, Ферматрон) – препараты, в состав которых входят элементы суставной жидкости. С их помощью восполняется ее недостаток и поддерживается нормальное функционирование сустава. Медикаменты вводят в суставную полость с помощью тонкой иглы.
Что еще можно сделать при ушибе колена?
Неотъемлемой частью восстановительной терапии является лечебная физкультура. Начинать тренироваться можно только с разрешения доктора. Выполнению физических упражнений в случае с ушибом колена должен предшествовать теплый компресс, увеличивающий приток крови к больной зоне.
Связанные вопросы и ответы:
Вопрос 1: Какие причины могут вызывать жжение и боль в колене
Ответ: Жжение и боль в колене могут быть вызваны различными причинами, такими как травма, артрит, воспаление сухожилий или связок, остеоартроз, мениск, опухоль, инфекция или воспаление сустава, а также нервные расстройства.
Вопрос 2: Как различить травму колена от других причин боли
Ответ: Травма колена обычно связана с внешним механическим воздействием, таким как падение или удар, и может быть сопровождается отёком, покраснением и ограничением движений. Другие причины боли в колене могут быть более медленными в развитии и не связаны с внешним воздействием, а также могут иметь другие характерные симптомы, такие как зудание, жжение или ощущение протыкания.
Вопрос 3: Могут ли воспаление сухожилий или связок вызывать жжение и боль в колене
Ответ: Да, воспаление сухожилий или связок может вызывать жжение и боль в колене. Это может быть вызвано чрезмерным напряжением, повторяющимися движениями или травмой. Воспаление сухожилий или связок может также ограничивать движение в колене и вызывать зудящие или жгучие ощущения.
Вопрос 4: Может ли остеоартроз вызывать жжение и боль в колене
Ответ: Да, остеоартроз может вызывать жжение и боль в колене. Остеоартроз - это хроническое воспаление сустава, вызываемое износом хрящевой ткани. Это может вызывать жжение, боль, ограничение движений и хруст в колене.
Вопрос 5: Может ли инфекция или воспаление сустава вызывать жжение и боль в колене
Ответ: Да, инфекция или воспаление сустава может вызывать жжение и боль в колене. Это может быть вызвано бактериальной инфекцией, такой как сепсис, или воспалением, вызванным системными заболеваниями, такими как ревматоидный артрит. Это может вызывать жжение, боль, отёк, покраснение и ограничение движений.
Вопрос 6: Могут ли нервные расстройства вызывать жжение и боль в колене
Ответ: Да, нервные расстройства могут вызывать жжение и боль в колене. Это может быть вызвано растяжением или сдавлением нервов, таких как sciatic nerve, или системными заболеваниями, такими как диабетическая нейропатия. Это может вызывать жжение, боль, ощущение протыкания, зудание или онемение в колене.
Вопрос 7: Как отличить артрит от других причин боли в колене
Ответ: Артрит обычно характеризуется хронической болью, жжением и ограничением движений в колене. Он может быть вызван износом хрящевой ткани, воспалением или повреждением сустава. Другие причины боли в колене могут быть более кратковременными и не связаны с хроническим воспалением или износом. Они могут также иметь другие характерные симптомы, такие как отёк, покраснение или ограничение движений.
Что такое остеоартрит и как он влияет на колено
Остеоартрит разделяют на первичный и вторичный. Точные причины первичного остеоартрита неизвестны (идиопатический остеоартрит), это самая распространенная, генерализованная форма заболевания. Первичный ОА может затрагивать один сустав или несколько, чаще всего дегенеративные изменения происходят в плюснефаланговых суставах рук или ног, межпозвонковых суставах, бедренных и коленных.
Вторичный остеоартрит возникает при уже существующей аномалии сустава и может быть вызван пороком развития, травмой, инфекцией, избыточным весом, постоянными нагрузками (связанными со спортом или профессиональной деятельностью) на сустав или группу суставов, нарушениями метаболизма (гемохроматоз), определенным заболеванием (например, при ревматоидном артрите поражается синовиальная оболочка сустава).
К факторам риска, которые увеличивают вероятность развития остеоартрита, относятся:
- пожилой возраст;
- пол (до 40 лет остеоартрит чаще обнаруживают у мужчин, в возрасте 40–70 лет — у женщин, у мужчин и женщин старше 70 лет заболевание выявляют с одинаковой частотой);
- избыточный вес (увеличивается нагрузка на несущие суставы — коленные, бедренные, в жировой ткани продуцируются белки, провоцирующие воспаление в суставах );
- травмы суставов (даже давние травмы, полученные во время занятий спортом или в результате падений и несчастных случаев, могут увеличивать риск развития остеоартрита);
- многократная повторяющаяся нагрузка на одни и те же суставы (спорт, определенные профессии);
- наследственная предрасположенность к остеоартриту;
- врожденные костно-мышечные деформации;
- заболевания ( сахарный диабет , гемохроматоз, болезнь Вильсона — Коновалова , подагра ; ревматоидный, псориатический или инфекционный артрит).
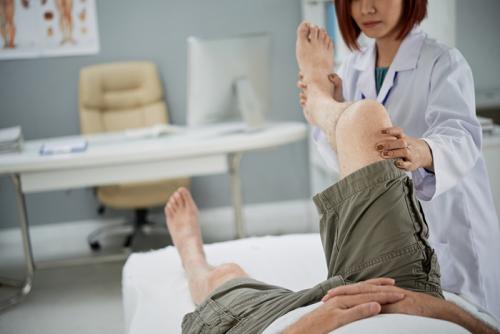
Может ли травма привести к горячему и болящему колену
Любое поражение сустава, будь это разрушение хряща, инфекция в суставной сумке или воспаление костей, будут вызывать ноющую боль и снижение подвижности. Не всегда болезнь локализована именно в колене: общие заболевания суставов будут поражать все тело. Колени же при этом будут разрушаться быстрее из-за высокой нагрузки.
Воспалительные процессы в суставах:
- Артрит – может развиться после травмы, инфекции или проблем с обменом веществ.
- Посттравматический артрит – форма артрита, которая развивается после травмы. Симптомы возникают при движении или после нагрузок.
- Остеоартрит – самая распространенная форма артрита, которая развивается из-за износа суставов. Клинические проявления возникают после физических нагрузок, после сна или продолжительного сидения.
- Ревматоидный артрит – хроническое аутоиммунное заболевание, которое поражает суставы и другие органы. Боль возникает даже в состоянии покоя, часто симметрична и сопровождается утренней скованностью и отеком суставов.
- Подагра – форма артрита, которая развивается из-за избытка мочевой кислоты в крови. Боль острая и пульсирующая, с ощущением жжения, иногда непереносимая. Обычно этот вид боли возникает в большом пальце ноги, но может поражать и другие суставы.
- Бурсит – поражение суставной сумки, который приводит к сильному дискомфорту при попытке движения в суставе.
- Периартрит – поражение сухожилий, мышц и связок, которые окружают коленный сустав. Боль ощущается при повышенной нагрузке на согнутую ногу, например, при спуске по лестнице.
- Тендинит надколенника – воспаление сухожилия, которое связывает мышцы бедра с костью. Признаки болезни возникают при подъеме по лестнице, при сгибании и разгибании ноги в колене.
- Синдром подвздошно-большеберцового тракта (ПБТ) – воспаление суставной сумки (бурсит) приводит к болям вокруг тазобедренного сустава и в верхней части бедра. Возможна локализованная боль в области тазобедренного сустава и в верхней части бедра, которая усиливается при движении.
- Хондропатия – постепенное разрушение хряща, окружающего сустав и смягчающего трение и удары.
Как различить остеоартрит от ревматоидного артрита
Ревматоидный артрит – болезнь системная. Она возникает при развитии аутоиммунной реакции, когда собственные клетки воспринимаются как чужеродные. Патологические изменения прежде всего возникают в суставных тканях и опосредованы ростом уровня цитокинов, хемокинов и металлопротеиназы.
Ревматоидный артрит встречается в среднем у каждого сотого человека, хотя у женщин он возникает в 2-3 раза чаще. Заболевание может манифестировать в любом возрастном периоде, хотя самый распространенный вариант – начало болезни в 35-50 лет. Существует также ювенальная идиопатическая форма ревматоидного артрита, развивающаяся у детей.
Хотя ясно, что в основе патологии – аутоиммунные реакции, но что служит провокативным фактором для такого типа реагирования иммунной системы, до сих пор не вполне ясно.
Дебют заболевания обычно медленный и постепенный. Вначале проявляется общая и суставная симптоматика: утренняя скованность, часто в симметричных периферических суставах (пястно-фаланговых, запястных), общее недомогание, нередко повышение температуры тела до субфебрильных показателей. В суставную симптоматику входит болезненность, припухлость вокруг мелких суставов, снижение подвижности. В некоторых случаях ревматоидный артрит начинается резко, по типу острого вирусного синдрома.
Болезнь склонна к быстрому развитию в первые 5-6 лет, особенно в первый год. Согласно исследованиям, у 4-х из 5-ти больных за 10 лет с дебюта возникают необратимые изменения, деструкция суставных тканей.
Хотя к наиболее явным симптомам ревматоидного артрита относят ревматоидные узелки, выступающие над кожей, они крайне редко возникают на первых этапах болезни. Впоследствии эти проявления развиваются только у трети пациентов, как правило, локализуясь там, где кожа сдавливается или раздражается. Более тяжелый вариант ревматоидных узелков – висцеральные, к примеру, в тканях легких.
К иным внесуставным проявлениям относят васкулит, мононеврит, инфильтраты, фиброз тканей легких, пери- и миокардит, лимфаденопатию и иные тяжелые осложнения.
Диагностику проводят по результатам анализа крови на специфические клинические проявления, рентгенографии суставов. В терапии используют нестероидные противовоспалительные препараты как сдерживающие воспалительный процесс и снижающие болевые ощущения, однако основная часть лечения должна базироваться на подавлении повышенной активности иммунных клеток в отношении собственных тканей. Для симптоматического лечения показана физиотерапия, в некоторых ситуациях – оперативные вмешательства для замены суставов; лечение в целом основано на контроле симптоматики и замедлении прогрессирования болезни.
Может ли воспаление сухожилий привести к горячему и болящему колену
Воспаление сухожилий является распространенной проблемой, которая возникает у профессиональных спортсменов, людей занятых физическим трудом, а также при малоподвижном образе жизни. Тендинит коленного сустава характеризуется не только воспалением, но и комплексом других признаков, свидетельствующих о развитии патологического процесса.
В Международной классификации болезней 10 пересмотра тендинит коленного сустава связан с множеством заболеваний, порождающих патологический процесс. Патологии, характеризующиеся воспалительным и дегенеративно-дистрофическим процессами, за исключение патологий стопы имеют код M76. К данной категории относится тендинит области надколенника, которому присвоен шифр M76.5.
Полное восстановление функционирование колена возможно при ранней диагностике патологии и использовании адекватных терапевтических мероприятий. При возникновении следующих признаков тендинита коленного сустава необходимо обратиться к врачу-ревматологу:
- болевые ощущения в области сустава, появляющиеся без видимой причины. Так, некоторые пациенты воспринимают кальцифицирующий тендинит коленного сустава и боли при данной форме в качестве реакции сустава на смену погодных условий. Однако истинными причинами неприятных ощущения является воспалительный процесс и накопление солей в пораженной области;
- ограничение подвижности и уменьшение амплитуды движений. Во время ходьбы при данном заболевании могут появляться скрипящие звуки в коленном суставе;
- трудности и болевой синдром при длительной ходьбе, поднимании по лестнице;
- покраснение или повышение температуры тела в области коленного сустава.
При обследовании пациенты специалисты Юсуповской больницы уделяют внимание каждому симптому, так как он может свидетельствовать о развитии сопутствующих нарушений. Сотрудничество врачей различной специализации позволяет комплексно решать медицинские проблемы пациента и сочетать различные методы терапии для достижения положительного результата.
Тендинит внутренней боковой связки коленного сустава, как и другие разновидности заболевания, носит воспалительный характер, в патологический процесс вовлекается не только сухожилие. Но и близлежащие ткани. Одной из причин развития болезни являются серьезные физические нагрузки или их недостаток. При длительном или кратковременном воздействии появляются микротравмы, на месте которых возникает очаг воспаления.
Для выявления тендинита коленного сустава пациентам назначается:
- лабораторные исследования, при которых могут быть обнаружены патологические изменения в случае развития болезни на фоне ревматоидного или инфекционного процесса;
- УЗИ проводится для определения изменения структуры сухожилия;
- МРТ и КТ отражают дегенеративные процессы и разрывы сухожилий, для лечения которых используется оперативное вмешательство;
- рентгенологическое исследование необходимо для выявления солевых отложений.
Как отличить травму колена от более серьезных проблем
Повреждения коленей, связанные с различными травматическими воздействиями, являются наиболее частыми видами повреждений. Обычно речь идет о таких ситуациях, как удары по коленному суставу, слишком сильный и резкий сгиб ноги, скручивание конечности, падение на колени.
Через считанные секунды после травматического воздействия может возникнуть сильная боль, опухание, кровоподтек, могут отмечаться повреждения нервных окончаний, кровеносных сосудов. При этом пациент может испытывать самые разные ощущения, начиная от онемения в области колена, общей слабости, и заканчивая посинением, бледностью кожных покровов.
В любом случае не следует ждать, а лучше сразу обратиться к специалистам.
1. Ушиб. Наименее серьезная травма коленного сустава. Привести к ушибу колена могут самые разные причины, среди наиболее частых можно выделить прямую травму колена, в результате падения или удара.
2. Растяжения сухожилий и связок, функция которых заключается в поддерживании коленной чашечки.
3. Разрыв менисков . С такой проблемой можно столкнуться, если резко повернуть коленом при зафиксированной стопе. Не всегда это диагноз профессиональных спортсменов. Часто повреждение менисков мы встречаем у простых людей в бытовых ситуациях. Что касается лечения, то обычно единственным выходом из положения является хирургическое вмешательство.
4. Полные и неполные разрывы связок коленного сустава могут являться следствием силовых воздействий на колено. Речь может идти о занятиях спортом, дорожно – транспортных происшествиях, падениях и так далее.
5. Повреждения хрящей. Зачастую являются сопутствующим симптомом при ушибе колена, при внутрисуставном переломе.
6. Переломы или трещины костей, тем или иным образом относящихся к коленному суставу. К появлению трещин могут привести предельные нагрузки, сильные воздействия на колено.
7. Вывих коленной чашечки . В группу повышенного риска попадают подростки в возрасте от тринадцати до восемнадцати.
Может ли артрит влиять на другие части тела
Артрит может иметь разные клинические картины, это зависит от локализации, его стадии, осложнений.
По выраженности клинических проявлений заболевание может быть:
- Острой формы, когда патологическая симптоматика начинается внезапно и быстро прогрессирует.
- Подострой формы, когда воспалительные процессы останавливаются, боль в области поражения стихает.
- Хронической формы, с медленной прогрессией, с чередованием стадий обострения и ремиссии.
По характеру патологического процесса все артриты делятся на две группы:
- Дегенеративные, связанные с повреждением хрящевой поверхности, которые часто переходят в артроз.
- Воспалительные.
Дегенеративные формы – это:
- Остеоартроз.
- Поражение после травматического инцидента.
Воспалительные формы:
- ревматоидная, из-за нарушений иммунитета, аутоиммунных патологий. Как правило, поражение симметричное, начинается с самых мелких суставов;
- инфекционная, когда инфекция напрямую попадает в сустав с током крови, в результате травм, медицинских манипуляций;
- подагрическая, из-за отложения солей мочевой кислоты;
- реактивная, в результате иммунного ответа организма на перенесенную инфекцию: сальмонеллез, дизентерию, гонорею и т. д.
По этиологии, патогенезу артриты разделяют на:
- первичные, возникшие из-за специфической инфекции – туберкулезной, гонорейной, хламидиозной;
- вторичные, возникшие, как осложнения на болезни органов и систем: онкологию, патологии сердечно-сосудистой, пищеварительной, эндокринной, нервной систем.
Воспаление в суставных тканях почти всегда сопровождается накоплением в синовиальной сумке и около неё серозного, серозно-фибринозного, гнойного содержимого. Наибольшие опасения вызывает гнойный артрит, потому что образующаяся суставная флегмона распространяет процесс на окружающие ткани, что может вызвать остеомиелит, сепсис, другие грозные осложнения.
Форма, вид, стадия патологического процесса имеют большое значение для выбора тактики лечения, поэтому важна точная диагностика.
Как отличить артрит от других заболеваний коленного сустава
Первые признаки и симптомы артрита и артроза
Для того, чтобы лучше понять в чем разница между двумя заболеваниями – артритом и артрозом – необходимо знать причины их возникновения.
Причинами артрита чаще становятся:
- Инфекция (вирусная, бактериальная, грибковая);
- Аллергия, аутоиммунные заболевания.
Артрит развивается на фоне воспалительного процесса в суставе, артроз – это следствие дегенеративных процессов, дистрофических изменений в хрящевой ткани
По этим признакам можно понять, какое перед вами заболевание – артрит, артроз, в чем отличие между ними:
- болевой синдром при артрите возникает внезапно на фоне относительного здоровья, при артрозе он нарастает постепенно по мере прогрессирования дистрофических изменений в хрящевой ткани – от пары месяцев до нескольких лет;
- болезненность при артрите беспокоит преимущественно в ночные и утренние часы, уменьшается после разработки суставов, боль при артрозе наоборот утихает в состоянии покоя и значительно усиливается при движении (на последней стадии присутствует постоянно);
- артрит всегда сопровождается воспалительным процессом с отёчностью, покраснением, гиперемией, локальным повышением температуры, для артроза такое течение характерно только в периоды обострений;
- артрит носит системный характер, вовлекая в процесс одновременно левый и правый суставы ног или рук, а также затрагивая сердце, лёгкие, кожные покровы, сосуды, нервную систему. Артрозное поражение обычно не выходит за пределы одного патологического сочленения;
- на начальных стадиях отличается внешний вид – при артрите чётко видно воспаление тканей, место опухает и становится горячим, при артрозе нет никаких визуальных изменений, и только в запущенных случаях обоих заболеваний проявляется деформация сустава;
- общее самочувствие при артрите ухудшается – поднимается температура, присутствует слабость, недомогание, пропадает аппетит, снижается вес (в хронической форме этот признак может отсутствовать). Больных артрозом подобная симптоматика не беспокоит, в центре внимания только болезненный и плохо работающий сустав.
Может ли недостаток витаминов или минералов привести к горячему и болящему колену
Многие витамины и минералы для суставов и связок не вырабатываются самостоятельно, они должны поступать в организм человека вместе с продуктами питания. Однообразное или несбалансированное питание вскоре приводит к сбою в функционировании опорно-двигательного аппарата.
Первым признак дефицита витаминов – это дискомфортные ощущения при сгибании или разгибании суставов, они могут сопровождаться хрустом или щелчками. Характерный звук появляется из-за уменьшения синовиальной жидкости, изменения её консистенции или большого скопления воздушных пузырьков.
Существуют и другие признаки в нарушении работы суставов и связок. Уже на стадии выявления, человек может приостановить их развитие. На регрессивный процесс указывают следующие факторы:
- боль и ломота в костях (особенно в момент движения);
- хруст , скрип и щелчки в местах сгиба конечностей;
- деформация и изменение размеров мест соединения костей;
- отечность и гиперемия (увеличение притока крови);
- артрит и хронический артроз;
- затруднённость в движении и атрофия мышц.
Коллаген и эластин – вещества, благотворно влияющие на основные процессы жизнедеятельности нашего организма. Без них все процессы замедляются, из-за чего снижается обновление тканей. С возрастом организм всё сильнее ощущает нехватку коллагена. Мы замечаем это по состоянию кожи, волос, ногтей и костей. Уменьшение коллагена и эластина влияет на восстановление тканей. Они становятся слабее, а воздействие и нагрузки на хрящи ощущаются сильнее.
Также нехватка коллагена может проявляться в виде остеопороза, артрита, нарушения зрения, саркопении, появления преждевременных морщин и целлюлита, ухудшении качества волос, ногтей, зубов, образовании растяжек и варикоза, процесс заживления ран становится длиннее.
Как лечить горячее и болящее колено
Помощь до обращения к врачу человеку не нужна, если только речь не идет о травме. Но бывает так, что консультация ортопеда состоится только завтра, а боль и жжение в колене беспокоит уже сегодня. В таком случае для уменьшения симптомов стоит обеспечить коленному суставу покой, периодически прикладывать к нему холод, а если этого недостаточно, можно принять обезболивающий препарат, например, ибупрофен или диклофенак.
Но уменьшение симптомов не должно стать поводом для отказа от обращения к врачу. Это исключительно симптоматические средства, не обеспечивающие выздоровления. Вам в любом случае нужно найти причину боли и жжения в колене, чтобы вылечить заболевание или взять его под контроль, предотвратив разрушение сустава.
На приеме врач побеседует с пациентом. Он выяснит, как давно человек считает себя больным, когда появились первые симптомы, какие ещё симптомы кроме жжения он испытывает, есть ли проблемы с другими суставами и т.д.
Если пациент жалуется на жжение в колене, то доктор проверит, есть ли активное воспаление. Обычно его можно распознать по очевидным признакам: у человека с жалобой на горящее колено кожа становится красной и горячей. В суставе может накопиться жидкость, из-за чего коленный сустав меняет свою форму по сравнению со здоровой ногой.
Обычно для установления причины воспаления требуются дополнительные исследования. Для выявления и уточнения стадии остеоартроза проводят рентгенографию колена. Для диагностики воспалительных заболеваний часто требуются лабораторные исследования. В крови определяют маркеры воспаления. В жидкости, которую получают из сустава, оценивается количество воспалительных клеток и могут быть обнаружены бактерии.