Синовит стопы Код мкб. Классификация
- Синовит стопы Код мкб. Классификация
- МКБ-10 Тендинит лучезапястного сустава. Общеклиническая картина
- Острый синовит коленного сустава МКБ-10. Классификация и стадии развития синовита
- Тендинит стопы МКБ-10. Клинические проявления
- Лигаментит стопы МКБ-10. Как лечить лигаментит стопы
- Посттравматический синовит коленного сустава МКБ-10. Что такое посттравматический синовит
- Тендинит МКБ-10. Код МКБ-10 : M76.5 - Тендинит области надколенника Код МКБ-11 :
Синовит стопы Код мкб. Классификация
С учетом течения в травматологии и ортопедии выделяют:
- Острый синовит – сопровождается утолщением, полнокровием и отеком синовиальной оболочки. Выпот представляет собой полупрозрачную жидкость, иногда – с видимыми невооруженным глазом хлопьями фибрина.
- Хронический синовит – проявляется развитием фиброзных изменений в капсуле сустава. В ряде случаев ворсинки синовиальной оболочки разрастаются, на оболочке возникают фибринозные наложения, свисающие с полость сустава (ворсинчатый синовит). При отделении наложения трансформируются в так называемые «рисовые тельца», которые свободно перемещаются в суставной жидкости и дополнительно травмируют синовиальную оболочку.
С учетом вида воспаления и характера выпота различают:
- Серозный синовит.
- Серозно-фибринозный синовит.
- Геморрагический синовит.
- Гнойный синовит.
С учетом причины возникновения выделяют:
1. Инфекционный синовит. Возникает в результате попадания патогенных микроорганизмов в полость сустава. Возбудитель инфекции может проникнуть в синовиальную оболочку из внешней среды (при проникающих ранениях сустава), из окружающих тканей (при гнойных ранах и гнойниках, расположенных вблизи сустава), а также из отдаленных очагов инфекции. В последнем случае микроорганизмы попадают в сустав по лимфатическим или кровеносным сосудам.
- Неспецифический инфекционный синовит. Вызывается неспецифическими возбудителями: пневмококками, стафилококками, стрептококками и т.д.
- Специфический инфекционный синовит. Вызывается возбудителями специфических инфекций: бледной трепонемой (при сифилисе ), туберкулезной палочкой (при туберкулезе ) и т.д.
2. Асептический синовит . Патогенные микроорганизмы в полости сустава отсутствуют, воспаление носит реактивный характер. Причиной развития может стать:
- Механическая травма ( внутрисуставные переломы , ушибы сустава, разрывы связок , повреждения менисков и пр.).
- Раздражение синовиальной оболочки свободно лежащими суставными телами или структурой, поврежденной в результате предыдущей травмы (оторванным мениском, поврежденным хрящом и пр.).
- Эндокринные заболевания.
- Нарушения обмена веществ.
- Гемофилия .
3. Аллергический синовит. Причиной возникновения становится контакт больного с аллергеном.
МКБ-10 Тендинит лучезапястного сустава. Общеклиническая картина
Острый тендовагинит сопровождается выраженной болезненностью, в значительной мере усиливающейся при активных и пассивных движениях. Область пораженного сухожилия становится припухлой и болезненной при пальпации. Припухлость может распространиться на все предплечье или голень. В отдельных случаях при пальпации может возникать крепитация, неестественно выраженное сгибание пальцев. При попытке разогнуть пальцы возникает выраженная болезненность.
Наиболее часто патологический процесс развивается в сухожилиях тыльной поверхности кистей и стоп. Относительно редко наблюдается острое воспаление сухожилий пальцев кистей, которое обычно трансформируется в хроническую форму.
При гнойной форме тендовагинита возникает общеинтоксикационная симптоматика (лихорадка, нарастание температуры тела), развивается регионарный лимфаденит. Скопление воспалительного серозного или гнойного экссудата может привести к сдавлению кровеносных сосудов, питающих сухожилие, и последующему его некрозу.
Хронические формы тендовагинитов, как правило, возникают при определенных видах трудовой деятельности (игра на пианино, занятия теннисом), которая сопровождается частой и/или выраженной нагрузкой на сухожилия определенных мышечных групп. Также хроническая форма тендовагинита может возникнуть при некорректном лечении острого периода заболевания. Наиболее часто хронические тендовагиниты возникают в области локтевых и лучезапястных суставов.
При хроническом тендовагините возникает уменьшение подвижности в суставе, усиление боли при резких движениях, сопровождающихся специфическим скрипящим звуком, щелчками при сжатии пальцев кисти в кулак. Хронические формы тендовагинитов наиболее часто возникают во влагалищах сгибателей и разгибателей пальцев кистей.
Крепитирующий тендовагинит (паратенонит крепитирующий)
Крепитирующий тендовагинит относится к наиболее часто встречающемуся профессиональному заболеванию опорно-двигательного аппарата. Заболевание возникает из-за продолжительной микротравматизации сухожилий и окружающих их тканей при однотипных часто повторяющихся движениях кисти, пальцев кисти и стопы (50–60 и более в 1 мин).
Крепитирующему тендовагиниту наиболее подвержены сухожильные влагалища разгибателей правого предплечья, относительно редко – сухожильные влагалища передней поверхности голени и ахиллова сухожилия.
Клиническая картина
Пораженная область становится припухлой и болезненной при пальпации. При сгибании пальцев кистей возникает болезненность и характерный скрипящий звук, имеющий сходство с хрустом снега.
Средняя продолжительность заболевания составляет 10–15 дней, существует большая вероятность возникновения рецидивов и хронического течения.
Лечение
Основным методом лечения крепитирующего тендовагинита является создание покоя больной конечности посредством съемной лонгеты. Назначается фармакотерапия нестероидными противовоспалительными препаратами, новокаиновые блокады, УВЧ-терапия.
Профилактика
При выполнении работ с часто повторяющимися однотипными движениями рекомендуется делать регулярные 10-ти минутные перерывы для отдыха. После длительного перерыва в работе физическая нагрузка должна увеличиваться постепенно; рекомендуется ношение специальных фиксирующих повязок («напульсников»).
Источник: https://dietadlyapohudeniya.com/novosti-o-dietah/sinovit-kolennogo-sustava-kod-po-mkb-10
Острый синовит коленного сустава МКБ-10. Классификация и стадии развития синовита
Классификация синовитов по причине возникновения:
- Инфекционные синовиты:
- неспецифические — развиваются из-за неспецифических возбудителей: стафилококков, стрептококков и др.;
- специфические — развиваются из-за специфических возбудителей, например бледной трепонемы, которая вызывает сифилис .
- Асептические (неинфекционные) синовиты — развиваются без участия микроорганизмов. К ним относятся травматические синовиты, аллергические, метаболические, реактивные и т. д.
Классификация синовитов по характеру экссудата (воспалительной жидкости):
- Серозный — экссудат почти прозрачный, содержит небольшое количество белка и клеточных элементов. Серозный экссудат характерен для острого посттравматического синовита, а также синовита при ревматоидном артрите, остеоартрозе и др. Характерные симптомы: сильная боль в суставе, ограничение его подвижности и отёк мягких тканей вокруг сустава.
- Геморрагический — экссудат мутный, буро-коричневого или красновато-коричневого цвета, в нём содержится много изменённых и неизменённых эритроцитов. Возникает при гемофилии и злокачественных опухолях (синовиальная саркома, саркома Юинга и др.). Также геморрагический синовит часто возникает после травмы сустава. При этом в суставе скапливается кровь. Симптомы будут зависеть от массивности кровоизлияния. При небольшом объёме кровотечения (до 15 мл) вокруг сустава возникает отёк и появляется несильная боль. Если в сустав попадает до 100 мл крови и более, он становится шарообразным, кожа над ним натянута, имеет синюшный оттенок.
- Серозно-фибринозный — экссудат прозрачный, но содержит хлопья и нити белка фибрина. Фибринозные массы группируются и уплотняются, прорастают соединительной тканью, в результате образуются рубцы и спайки в полости сустава. Такая воспалительная жидкость встречается, например, при туберкулёзном синовите. Движения в суставе при этом постепенно ограничиваются, но боль не такая сильная, как при других видах синовита.
- Гнойный — экссудат мутный, зеленоватого оттенка с большим количеством белков, нитей фибрина и разрушенных нейтрофилов (гнойных телец). Гнойное воспаление синовиальной оболочки вызывают стафилококки, стрептококки, пневмококки и другие неспецифические бактерии. При таком синовите возникает резкая, сильная боль в суставе и отёк тканей вокруг него. Кожа над суставом краснеет и становится горячей, общее состояние может быть тяжёлым.
Классификация по клинической картине:
- Острый синовит — в течение нескольких часов (до суток) появляются яркие симптомы болезни: интенсивная боль, быстро нарастающая отёчность сустава, ограничение его движений, повышение температуры кожи над поражённым суставом и общей температуры тела.
- Хронический синовит — симптомы появляются и нарастают постепенно, может развиться из-за рецидивов острого синовита или сопровождать хронический артрит и остеоартроз.
- .
Тендинит стопы МКБ-10. Клинические проявления
Наиболее распространенная патология ахиллова сухожилия при занятиях спортом - паратенонит (воспаление паратенона). Это заболевание чаще всего развивается у легкоатлетов (бегунов на средние и длинные дистанции). Его клинические проявления характерны для асептического воспалительного процесса. Возникновение паратенонита сопровождается жалобами спортсмена на боль в области ахиллова сухожилия, которая внезапно появляется во время физических нагрузок и наиболее выражена при максимальном сгибании и разгибании стопы, сопровождающих бег и отталкивание при прыжках.
Клинически в начальном периоде заболевания по обеим сторонам сухожилия появляются припухлость околосухожильной клетчатки и болезненность в этой же области, усиливающаяся при напряжении икроножной мышцы и нагрузке на передний отдел стопы. Нередко при пальпации по ходу сухожилия определяют крепитацию и наличие мягких узелков. Это явление связано с образованием вокруг ахиллова сухожилия экссудата, содержащего фибриноген, и локальным отложением фибрина в паратеноне. В случае продолжения нагрузок или отсутствия лечения острый воспалительный процесс переходит в хронический.
При хроническом паратеноните больной, как правило, предъявляет жалобы на боли в области ахиллова сухожилия при выполнении обычных движений и резкое их усиление при спортивных нагрузках. Пальпаторно определяют наличие одного или нескольких болезненных муфтообразных утолщений протяженностью от 0,5 до 5,0 см. Снижается экскурсия сухожилия, что находит свое отражение в ограничении разгибания стопы в среднем на 3-5°. Этот симптом - следствие образования рубцовых спаек между паратеноном и сухожилием. В случаях достаточно длительного течения заболевания отмечают гипотрофию трехглавой мышцы голени и снижение силы сгибания стопы. Наличие этого заболевания резко снижает функциональные возможности и зачастую приводит к прекращению занятий спортом.
Во многих случаях воспаление паратенона сопровождается вовлечением в патологический процесс ткани самого сухожилия. При этом возникает заболевание, называемое тендинитом . По мнению большинства авторов, возможно как сочетание данных заболеваний, так и существование одного из них. Обстоятельства возникновения тендинита, как правило, сходны с обстоятельствами, приводящими к развитию паратенонита. А основным клиническим проявлением бывает боль при движениях и пальпации в области ахиллова сухожилия. Важные признаки тендинита - определяемые пальпаторно увеличение диаметра сухожилия и неоднородность его структуры. Кроме того, иногда при пальпации можно выявить участки западения по ходу ахиллова сухожилия, соответствующие зонам дегенерации сухожильной ткани.
Довольно распространенное заболевание при занятиях спортом - впервые описанная З.С. Мироновой и соавт. (1980) тендопериостеопатия пяточного бугра , при которой воспалительные и дегенеративные изменения локализуются в области прикрепления ахиллова сухожилия и распространяются как на сухожильную ткань, так и на кортикальный слой кости. Основные клинические проявления этой патологии - болезненность в месте прикрепления ахиллова сухожилия к пяточному бугру, усиливающаяся при сокращениях трехглавой мышцы и нагрузке на передний отдел стопы. Одновременно появляется постепенно увеличивающаяся припухлость мягких тканей в этой области. При длительно протекающем заболевании возможно пальпаторное определение деформации задневерхнего отдела пяточного бугра и оссификатов в ткани сухожилия.
Не менее распространенное заболевание этой области - воспаление глубокой синовиальной сумки ахиллова сухожилия, так называемый ахиллобурсит . Как правило, воспалительный процесс начинается после длительных тренировок, связанных с большой механической нагрузкой на голеностопный сустав. В месте прикрепления ахиллова сухожилия появляется болезненность, усиливающаяся при ходьбе и беге. Клинически у верхнего края пяточной кости выявляют эластическую припухлость, выступающую с одной или обеих сторон от сухожилия и увеличивающуюся при разгибании стопы.
Воспалительный процесс в подкожной синовиальной сумке возникает значительно реже и развивается обычно от трения заднего контура обуви вследствие его неправильной формы. При этом болезненную припухлость, иногда с флюктуацией, определяют у дистального отдела сухожилия. Воспалительные изменения данной локализации могут быть как острыми, так и хроническими.
Нередко клинические проявления заболеваний ахиллова сухожилия не столь однозначны и носят более сложный характер. Это связано с одновременным вовлечением в патологический процесс паратенона, сухожилия и его синовиальной сумки. В связи с этим порой невозможно, используя только клинические данные, точно определить природу патологического процесса и его распространенность. Стремление к более детальной диагностике патологии привело к внедрению дополнительных методов исследования.
Лигаментит стопы МКБ-10. Как лечить лигаментит стопы
стопы – воспалительное заболевание, которое нарушает структуру сухожилия и связок пальцев рук, а также стопы. Код по МКБ 10 – М65.3. Болезнь поражает людей независимо от пола и возраста, но чаще всего патологии подвержены люди от 40 лет.
Опасность лигаментита в том, что со временем он прогрессирует, превращая связку в хрящ. Чтобы избежать таких необратимых последствий, необходимо своевременно обращаться за помощью к специалисту. В статье мы расскажем, как лечить лигаментит стопы и какие могут быть осложнения, если вовремя не заняться лечением.
Вышеуказанное заболевание разделяют на два вида: инфекционный и неинфекционный тип. Для первой формы причиной выступает проникновение в ткань стопы вредных микроорганизмов. Во втором случае болезнь развивается ввиду иных провоцирующих факторов.
Самые распространенные причины лигаментита: 
- повреждения стопы травматического характера;
- ношение тесной обуви, что влечет ежедневную травматизацию стопы;
- чрезмерная нагрузка на ноги;
- воспаление других суставов и мягких тканей.
Принято считать, что наиболее подвержены лигаментиту люди, которые весь день проводят на ногах. В эту группу входят строители, каменщики, шахтеры, спортсмены и т.д. Кроме того, отдельную роль в образовании лигаментита играют аномалии развития связочного аппарата, которые имеет ребенок с рождения.
Сюда относятся:
- сосудистые патологии;
- сахарный диабет;
- ревматоидный;
- заболевания щитовидной железы.
Симптомы
Самый распространенный и первый признак ранее описанной болезни – боль, особенно выраженная при пеших прогулках и других движениях. В основном боль локализуется в месте поражения, но порой иррадиирует в разные части тела.
Иные симптомы лигаментита стопы:
- легкая припухлость в пораженном месте;
- онемение конечности;
- излишняя чувствительность стопы;
- ограничение рабочей деятельности сустава, около которого находится воспаленная связка;
- усиление болевого синдрома из-за длительной неподвижности.
Методы диагностики
Чтобы специалист смог назначить соответствующую терапию, необходимо пройти ряд диагностических исследований, в результате которых станет известна причина воспаления, а также наличие сопутствующих хронических заболеваний.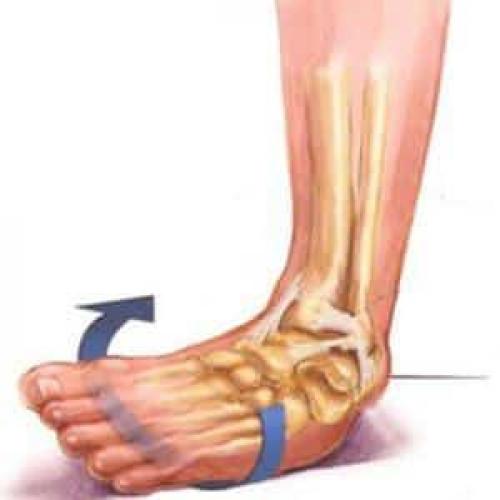
Методы диагностики:
- рентгенография (для определения дополнительных костных деформаций, а также отложений солей);
- МРТ и УЗИ (для установления местоположения воспалительного процесса);
- лабораторные исследования (общий анализ мочи, крови и т.д.) Для обнаружения иных инфекций в организме.
Методы лечения
После проведения необходимых диагностических мероприятий врач ставит окончательный диагноз и назначает пациенту лечение.
Первостепенно терапия направлена на ликвидацию источника заболевания. Например, если воспаление спровоцировал артрит или подагра, врач назначает препараты, лечащие эти болезни.
Для терапии лигаментита стопы применяют следующие виды лечения:
- медикаментозная терапия;
- хирургическое вмешательство;
- физиотерапия;
- народная медицина.
Медикаменты
Идеальное время для терапии с помощью медикаментов – ранний период развития заболевания. После обращения пациента врач разрабатывает программу лечения, где учитывается возраст и пол, а также непереносимость лекарственных компонентов и характер патологии.
Для терапии лигаментита стопы применяют следующие виды препаратов:
- нестероидные противовоспалительные препараты (ибупрофен, толметин, пироксикам);
- глюкокортикоидные средства (гидрокортизон, преднизолон, локоид);
- препараты для наружного применения (диклоген, ортофен);
- инъекции гиалуронидазоактивных лекарственных средств (лидаза).
Важно помнить, что выстроить эффективную схему терапии может только врач. Самолечение чревато необратимыми последствиями для организма в целом.
Хирургия
При неэффективности консервативного или физиотерапевтического метода терапии пациенту назначается хирургическое вмешательство. Для проведения операции больного госпитализируют в стационар, где он находится под присмотром несколько дней.
Суть оперативного вмешательства заключается в рассечении деформированных сухожилий и кольцевидной связки. Операция считается безопасной и характеризуется быстрым восстановительным периодом.
После вмешательства больному каждый день делают перевязки, дают антибиотики и обезболивающие средства. Швы снимаются не раньше, чем спустя две недели после воздействия.
Физиотерапия
В курсе с приемом медикаментов пациенту нередко назначается физиотерапия. Она купирует воспалительный процесс в пораженной стопе, уменьшаети.
Применяются следующие виды процедур:
- ультрафиолетовое облучение;
- электрофорез;
- ультравысокочастотная терапия;
Народные средства
В качестве сопутствующей терапии лигаментита стопы врач может назначить лечение в домашних условиях народными средствами. Народная медицина также имеет свои противопоказания, которые следует учитывать при лечении.
Посттравматический синовит коленного сустава МКБ-10. Что такое посттравматический синовит
Болезнь характеризуется развитием воспаления в синовиальной сумке, образованием большого объема патологического выпота в нем
Посттравматическим синовитом ортопеды и травматологи называют воспалительные процессы в околосуставной оболочке, возникшие вследствие механической травмы костно-связочного аппарата. Стремясь смягчить последствия повреждения, организм рефлекторно начинает усиленно продуцировать синовиальную жидкость, пытаясь облегчить двигательные функции травмированного сустава. Избыток смазки не успевает впитываться хрящевой тканью, она скапливается в синовиальном кармане, застаивается, густеет, давит на окружающие ткани, в том числе на кость – развивается синовит.
В 2007 году с целью унификации на международном уровне ведения записей при постановке диагнозов Всемирной организацией здравоохранения (ВОЗ) была сформирована международная медицинская классификация болезней, которая с тех пор периодически пересматривается, уточняется и дополняется. В настоящее время используется десятый вариант классификационного списка – МКБ-10, в который входят все официально признанные на сегодня формы и разновидности патологий здоровья человека. Каждая из них обозначается специальным буквенно-цифровым кодом. Это сделано для удобства медперсонала при ведении и расшифровке записей в медицинской документации, заводимой на каждого пациента.
Посттравматический синовит числится в МКБ-10 под кодовым обозначением М65.9. Расшифровка выглядит следующим образом: М означает принадлежность патологии к классу болезней костно-мышечной системы и соединительной ткани, 65 – блок поражений синовиальных оболочек и сухожилий, 9 – подгруппу «Синовит и теносиновит неуточненный».
Болезнь характеризуется развитием воспаления в синовиальной сумке, образованием большого объема патологического выпота в ней.
Посттравматическим синовитом ортопеды и травматологи называют воспалительные процессы в околосуставной оболочке, возникшие вследствие механической травмы костно-связочного аппарата.
Стремясь смягчить последствия повреждения, организм рефлекторно начинает усиленно продуцировать синовиальную жидкость, пытаясь облегчить двигательные функции травмированного сустава. Избыток смазки не успевает впитываться хрящевой тканью, она скапливается в синовиальном кармане, застаивается, густеет, давит на окружающие ткани, в том числе на кость – развивается синовит.
МКБ-10: международная медицинская классификация болезней
В 2007 году с целью унификации на международном уровне ведения записей при постановке диагнозов Всемирной организацией здравоохранения (ВОЗ) была сформирована международная медицинская классификация болезней, которая с тех пор периодически пересматривается, уточняется и дополняется.
В настоящее время используется десятый вариант классификационного списка – МКБ-10, в который входят все официально признанные на сегодня формы и разновидности патологий здоровья человека. Каждая из них обозначается специальным буквенно-цифровым кодом. Это сделано для удобства медперсонала при ведении и расшифровке записей в медицинской документации, заводимой на каждого пациента.
Код М65.9
Посттравматический синовит числится в МКБ-10 под кодовым обозначением М65.9. Расшифровка выглядит следующим образом:
- М – означает принадлежность патологии к классу болезней костно-мышечной системы и соединительной ткани
- 65 – блок поражений синовиальных оболочек и сухожилий
- 9 – подгруппу «Синовит и теносиновит неуточненный»
Тендинит МКБ-10. Код МКБ-10 : M76.5 - Тендинит области надколенника Код МКБ-11 :
Мощная связка надколенника идет от надколенника вниз и прикрепляется к бугристости большеберцовой кости.
По своей биомеханике эта связка является продолжением сухожилия четырехглавой мышцы бедра.
Сухожилие четырехглавой мышцы бедра прикрепляется к верхнему краю надколенника, а связка надколенника начинается от его нижней части.
При движениях в коленном суставе надколенник начинает работать как блок, увеличивающий эффективность разгибательной силы четырехглавой мышцы бедра. Иногда связку надколенника называют собственной связкой надколенника.
Кровоснабжение связки надколенника осуществляется из поднадколенникового жирового тела (тела Гоффа), а также из подцерживающих связок через анастомозы латеральной нижней коленной артерии.
По мере сгибания ноги в коленном суставе надколенник скользит по межмыщелковой борозде бедренной кости вверх, превращая связку надколенника в длинное плечо рычага.
Наибольшие напряжение и деформацию испытывают точки прикрепления, а не средняя часть связки.
Тендинит - это воспаление сухожилия. Термин образован от латинского слова tendo (сухожилие) и окончания -itis, что означает воспаление.
С филолотческой точки зрения, воспаление связки надколенника нужно называть лигаментитом (от латинского слова ligamentum - связка), а не тендинитом.
В настоящее время в литературе можно встретить как термин «тендинит», так и термин «лигаментит», причем с примерно одинаковой частотой.