Сахарный диабет и сыпь: что вам нужно знать
- Сахарный диабет и сыпь: что вам нужно знать
- Связанные вопросы и ответы
- Что такое сыпь при сахарном диабете
- Какие причины могут вызывать сыпь при сахарном диабете
- Каковы основные симптомы сыпи при сахарном диабете
- Как отличить сыпь при сахарном диабете от других видов сыпи
- Как лечится сыпь при сахарном диабете
- Могут ли медикаменты, используемые для лечения сахарного диабета, вызывать сыпь
- Как предотвратить появление сыпи при сахарном диабете
- Могут ли некоторые продукты или ингредиенты вызывать сыпь при сахарном диабете
Сахарный диабет и сыпь: что вам нужно знать
Поражений при сахарном диабете условно 4 категории:
- дерматозы, связанные с нарушением обмена веществ (дермопатия, пузыри, ксантомы, черный акантоз, ксероз, гиперкератоз)
- инфекции (бактериальные или грибковые)
- проявления нарушение нервной проводимости (полинейропатия) или проницаемости мелких кровеносных сосудов (микроангиопатия)
- повреждения эпидермиса из-за лечения сахарного диабета(экзема, липодистрофия)
Рассмотрим самые распространенные из них подробнее.
Сухость кожи (ксероз)
При повышении уровня сахара в крови при заболевании снижается способность удерживать воду. Сухость кожи — ксеродермия или ксероз — часто сопровождается сильным зудом, а механические повреждения при расчесывании приводят к ухудшению состояния. Высока вероятность образования мелких трещин.
Гиперкератоз
Гиперкератоз — это состояние, при котором обновление рогового слоя нарушается в связи с высокой скоростью деления клеток поверхностного слоя. При этом участок гиперкератоза утолщается, сохнет, кожа на нем огрубевшая и шершавая.
Участки утолщения гиперкератоза могут образовываться в местах, где на нее приходится наибольшая нагрузка — например, на нижних конечностях. При заболевании сахарным диабетом страдать от гиперкератоза могут не только ноги, но и лицо, локти, колени, пальцы рук. На ступнях участки гиперкератоза выглядят как желтоватые утолщения, нередко с трещинами, требующими специального ухода. На более тонкой части, например на лице, при гиперкератозе отмечаются сухость, шелушение, воспаление.
Гиперкератоз как причина избыточного образования мозолей и натоптышей приводит к образованию диабетических язв. Как правило, диабетические язвы появляются на нижних конечностях, например: подошвах, верхней поверхности пальца, на боковой стороне ступни. А трещины утолщенных участков при гиперкератозе могут быть болезненными, приводить к присоединению инфекций.
Диабетические язвы
Диабетические, или трофические, язвы формируются в случаях, когда ранка не была пролечена. В связи с нарушением регенерации повреждение не заживает длительное время, присоединяется инфекция, образуется дефект в виде диабетической язвы. Это состояние заболевания называется “синдромом диабетической стопы 1 степени”. Если поражение тканей заходит далеко или глубоко в нижние слои эпидермиса, может присоединиться инфекция или поражение кожи уже костной ткани.
Инфекции кожи
Бактериальная инфекция может присоединиться к любому повреждению . Например, у человека с диабетом часто инфицируется в местах введения инсулина или забора крови, а также при мелких порезах при гигиене ногтей. Поскольку у людей с СД нередко снижается чувствительность, некоторые повреждения остаются незамеченными. Кроме того, при сахарном диабете может наблюдаться усиление потоотделения, нарушения температурной регуляции, что приводит к опрелостям также ослабляет местные защитные силы в складках, что и приводит к инфекции.
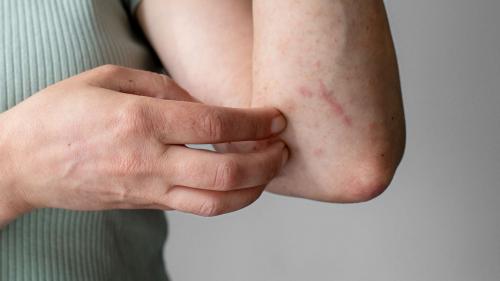
Грибковые инфекции также нередки у человека с диабетом. Ослабленный иммунитет при заболевании не борется с возбудителями микозов, они начинают активно размножаться. Может развиться грибок ногтей (онихомикоз), который проявляется утолщением ногтевой пластины, расслоением, изменением цвета ногтей. А грибок кожи часто развивается в кожных складках, межпальцевом пространстве.
Связанные вопросы и ответы:
Вопрос 1: Что такое сыпь при сахарном диабете
Ответ: Сыпь при сахарном диабете - это кожный симптом, который может возникать у людей с диабетом. Он проявляется в виде красноватых или коричневатых пятен на коже, которые могут быть блестящими и горбиться. Эти пятна могут быть как маленькими, так и большими, и могут появляться на любой части тела, но чаще всего встречаются на шее, подмышках, внутренней поверхности бедер и в паху. Сыпь при сахарном диабете обычно не вызывает боли или зуда, но может быть неприятным визуальным эффектом.
Вопрос 2: Как диагностируется сыпь при сахарном диабете
Ответ: Сыпь при сахарном диабете обычно диагностируется на основании клинического осмотра кожи пациента. Врач может заметить характерные признаки сыпи, такие как красноватые или коричневатые пятна на коже, которые могут быть блестящими и горбиться. В некоторых случаях врач может рекомендовать проведение дополнительных тестов, таких как биопсия кожи, чтобы исключить другие возможные причины сыпи.
Вопрос 3: Как лечится сыпь при сахарном диабете
Ответ: Сыпь при сахарном диабете обычно не требует специального лечения, так как она не вызывает физических проблем, таких как боль или зуд. Однако, если сыпь вызывает дискомфорт или неприятный визуальный эффект, врач может рекомендовать использование местных препаратов, таких как кремы или мази, которые могут смягчить кожу и уменьшить выраженность пятен. Также важно следить за состоянием сахарного диабета и поддерживать его под контролем, чтобы снизить риск развития других осложнений.
Вопрос 4: Может ли сыпь при сахарном диабете быть профилактирована
Ответ: Сыпь при сахарном диабете не всегда можно предотвратить, но есть некоторые меры, которые могут помочь снизить риск ее развития. Важно поддерживать здоровый уровень сахара в крови, следить за диетой и весом, а также регулярно проходить обследования у врача-эндокринолога. Также важно соблюдать правила личной гигиены, чтобы предотвратить возникновение инфекций кожи.
Вопрос 5: Может ли сыпь при сахарном диабете быть признаком других проблем со здоровьем
Ответ: Сыпь при сахарном диабете обычно является вторичным симптомом сахарного диабета, и не является признаком других проблем со здоровьем. Однако, если сыпь сопровождается другими симптомами, такими как боль, зуд или жжение, это может указывать на другие кожные проблемы, такие как грибковые инфекции или дерматит. В таком случае необходимо обратиться к врачу для получения консультации и лечения.
Вопрос 6: Как избежать развития сыпи при сахарном диабете
Ответ: Чтобы избежать развития сыпи при сахарном диабете, важно следить за состоянием сахарного диабета и поддерживать его под контролем. Это включает в себя регулярные проверки уровня сахара в крови, соблюдение диеты и весоуправления, а также регулярные обследования у врача-эндокринолога. Также важно соблюдать правила личной гигиены, чтобы предотвратить возникновение инфекций кожи. Если сыпь уже развилась, врач может рекомендовать использование местных препаратов, таких как кремы или мази, которые могут смягчить кожу и уменьшить выраженность пятен.
Что такое сыпь при сахарном диабете
 При прогрессировании сахарного диабета (СД) страдают не только органы-мишени, но и весь организм в целом. Нарушения обмена веществ, морфологические изменения стенок мелких сосудов, отложения различных по составу бляшек на внутренних стенках сосудов, накопление продуктов распада влекут за собой видимые повреждения кожного покрова. Диабетическая дермопатия и другие виды поражения кожи встречаются у более чем 50% больных диабетом обоих типов.
При прогрессировании сахарного диабета (СД) страдают не только органы-мишени, но и весь организм в целом. Нарушения обмена веществ, морфологические изменения стенок мелких сосудов, отложения различных по составу бляшек на внутренних стенках сосудов, накопление продуктов распада влекут за собой видимые повреждения кожного покрова. Диабетическая дермопатия и другие виды поражения кожи встречаются у более чем 50% больных диабетом обоих типов.
Классификация кожных поражений при СД
По причине возникновения каких-либо нарушений кожного покрова у диабетиков различают:
- Первичные поражения, связанные непосредственно с воздействием высокого уровня глюкозы, скачков инсулина, некроза поджелудочной железы.
- Вторичные поражения, возникающие на фоне присоединения бактериальной инфекции к незначительным трещинкам, порезам, царапинам на коже.
- Третичные поражения, ассоциированные с приемом лекарственных средств и инсулина, предназначенных для терапии основного заболевания – сахарного диабета.
Чаще всего у больных, диабетический статус которых исчисляется десятками лет, диагностируются все три вида кожных поражений. Сложность лечения в том, что без тщательно подобранной индивидуальной схемы лечения сахарного диабета, избавление от кожных проблем не возможно.
Наиболее часто встречающиеся диабетические поражения кожи
Диабетическая дермопатия характеризуется появлением на нижних конечностях (чаще на голени) округлых пятен, диаметром от 0,5 до 2 см. Кроме шелушения и неэстетичного вида, никаких неудобств или неприятных ощущений больному эти пятна не доставляют. Возникают на месте мелких повреждений кожи. Специфической терапии не требуют. Не провоцируют инфицирования.
Склеродермия встречается преимущественно у больных сахарным диабетом II типа. Проявляется как утолщение кожи на лопатках и сзади шеи. Из-за специфического расположения больной нередко не подозревает о наличии склеродермии. Ошибочно ее называют резистентным целлюлитом. Кроме уплотнения кожи, никаких других симптомов не наблюдается. Возможно появление покраснения по кромке уплотненной корочки. Это связано с присоединением вторичной инфекции.
Кольцевидная гранулема , возникающая на фоне сахарного диабета II типа. Характеризуется появлением бляшек или папул разных оттенков розового цвета, по форме напоминающих полукруг или круг. Типичное место локализации – задняя поверхность голени. Если бляшки диагностируются и на спине и боках, говорят о наличии генерализованной кольцевидной гранулемы.
Ксантоматоз при диабете возникает как проявление гиперлипидемии. Проявляется множественными высыпаниями разной формы желтого цвета. Мелкие папулы могут сливаться в бляшки, приобретая бурый или фиолетовый оттенок. По консистенции высыпания могут быть как мягкими, так и плотными. Типичных мест локализации нет. В некоторых случаях ксантоматоз диагностируют даже по поражению кожи век.
Некролитическая эритема характеризуется появлением красных пятен в местах наибольшего трения кожи – паховых складок, бедер, ягодиц и т.д. По краям пятен возникают мелкие, исчезающие со временем волдыри. Они опасны быстрым присоединением бактериальной инфекции. Больной жалуется на зуд или жжение в местах появления поражения кожи. Основной причиной появления эритемы считают некроз поджелудочной железы.
Витилиго характерно для больных СД I типа. Главный признак поражения – появление белых пятен на коже, различной формы и размера. Кроме косметического дефекта никаких неудобств не причиняют. Больным с витилиго опасно долго находиться на солнце из-за высокого риска получения ожога кожи.
Распространенное заболевание при диабете – микозы стоп . Патология сопровождается изменением ногтевых пластин.
Правила по уходу за кожей больных сахарным диабетом
При любом из поражений кожи важно соблюдать личную гигиену, уделяя особое внимание поврежденным участкам. Тщательно просушивать кожу после купания полотенцем, не допускать прения. Необходимо носить одежду из натуральных материалов, воздухопроницаемую обувь. При сухости кожи показано использование увлажняющих кремов. По назначению врача можно применять гормональные мази и кремы для снижения зуда, уменьшения высыпаний.
Какие причины могут вызывать сыпь при сахарном диабете
Возможно, у вас есть склонность к аллергическим реакциям, и вы замечаете появление сыпи на фоне плохого контроля глюкозы крови. Несмотря на то, что и сахарный диабет, и атопический дерматит являются аутоиммунными заболеваниями (теми, при которых иммунная система считает нормальные клетки организма чужими и атакует их), за их развитие отвечают разные типы иммунных клеток.
К сожалению, атопический дерматит как проявление аллергической реакции при сахарном диабете встречается чаще, и причины этого явления на данный момент не установлены, но это не означает, что мы не можем на него повлиять.
Одним из факторов, влияющих на тяжесть течения атопического дерматита, является кровоснабжение кожи через мелкие сосуды (микроциркуляция). При плохом контроле сахарного диабета (высокие значения глюкозы крови) микроциркуляция нарушается, и атопические процессы протекают тяжелее.
Кроме того, атопический дерматит может обостряться в стрессовых ситуациях, а это, в свою очередь, нередко сопровождается высокой вариабельностью гликемии ("скачками сахаров"). В данном случае важно понимать, что стрессовая ситуация является ничуть не менее вероятной причиной обострения дерматита, чем ухудшение контроля гликемии, и ваши действия должны быть направлены по обоим фронтам.
Распространенной ошибкой при лечении атопического дерматита является использование так называемых "гормональных" мазей с кортикостероидами без назначения дерматолога. Несмотря на относительно быстрое временное снижение выраженности симптомов, в перспективе (достаточно близкой) их бесконтрольное использование может привести к невосприимчивости дерматита к привычным дозам данных мазей и кремов, а также к его усугублению.
Профилактика атопического дерматита заключается в:
- соблюдении гипоаллергенной диеты и ведении гипоаллергенного быта (регулярная влажная уборка, минимум ковров, домашних животных и пыльных вещей - долго стоящих книг книг, мебели, занавесок, мягких игрушек)
- поддержании удовлетворительного контроля диабета и максимально возможном достижении установленных вашим эндокринологом целевых значений гликированного гемоглобина;
- снижении количества стрессовых ситуаций в вашей жизни (и здесь, помимо всего остального, хороший контроль диабета также играет немалую роль, потому что и гипогликемия, и неудовлетворяющие вас значения глюкозы, и вообще сам факт наличия диабета могут являться значительным стрессом);
Все это в совокупности поможет вам снизить частоту и выраженность обострений.
Если обострение все же случилось, продолжайте соблюдать диету, еще раз пересмотрите свой быт, продолжайте добиваться хорошего контроля диабета и боритесь со стрессами. Помните, что ваши спокойствие и стрессоустойчивость в различных жизненных ситуациях очень важны для контроля обоих обсуждаемых нами заболеваний, и если вы не можете справиться со стрессом самостоятельно, совершенно не зазорно обратиться за помощью к психологу. Не используйте гормональные мази без назначения дерматолога. Для ускорения разрешения аллергического процесса, а также для снижения его выраженности возможно ежедневное использование энтеросорбентов (известного всем активированного угля (черного или белого) или более современного средства - энтеросгеля) на весь период обострения - их положительный эффект при аллергических заболеваниях доказан в многочисленных исследованиях. И главное - помните, что со всем можно справиться.
Каковы основные симптомы сыпи при сахарном диабете
Следующим симптомом являются высыпания на коже при сахарном диабете. Они могут быть разнообразными по характеру, патогенезу и последствиям.
Диабетическая дермопатия характеризуется появлением на поверхности голеней мелких пятен светло-коричневого цвета. Они покрыты частицами отшелушенного эпидермиса. Неприятных ощущений коричневые пятна на ногах не вызывает и не требует специфического лечения.
Красные пятна на ногах при диабете, с синеватым оттенком – это некробиоз. Пятна достаточно крупные, с прогрессированием болезни изменяют свой цвет на жёлтый, а в центре появляется участок атрофии. Вместе с этим начинают ощущаться боли и затруднения при ходьбе. Появляется в основном у взрослых. Лечение только симптоматическое, поскольку поражение это необратимое.
Волдыри на ногах при сахарном диабете – сопровождают диабетическую полинейропатию. Безболезненные пузыри крупных размеров на разных участках тела. Обычно такая сыпь при диабете исчезает самостоятельно. Но очень большие пузыри, или если их много — могут вскрываться и образовывать раневую поверхность, к которой легко может присоединиться инфекция.
Красные пятна на коже лица, напоминающие румянец, появляются у части больных в возрасте до двадцати лет. Со временем исчезает самостоятельно. Такое состояние называется рубеозом и опасности для здоровья не несет.
Красные пятна на ногах при сахарном диабете (фото), сопровождающиеся зудом – это нейродермит, один из начальных признаков заболевания. Проявление токсичного действия гипергликемии, повреждающей нервную ткань.
Кожа при сахарном диабете (фото) может становиться “грязной”. На самом деле это не грязь, а чрезмерная пигментация участков утолщённой кожи. Такое состояние обычно уже не исчезает.
Кожные высыпания при сахарном диабете в виде мелких бляшек светло-желтого цвета – это ксантомы (жировые пятна при сахарном диабете). Они являются признаком накопления в тканях липидов, что ведёт к атеросклерозу.
Кожные заболевания при сахарном диабете могут носить гнойный характер. Прыщи при сахарном диабете появляются и у взрослых людей и очень медленно заживают. Гнойная сыпь при сахарном диабете (фото) может привести к абсцессам и флегмонам.
Кожные проявления при сахарном диабете могут быть следствием лечения. Постоянное введение инсулина в одно и то же место приводит к растворению липидов и появлению кожного дефекта.
Поражения кожи при сахарном диабете могут носить атрофический характер. Это уже проявление позднего осложнения – нейропатии. При этом появляются пятна на коже, тёмные пятна на ногах, из которых затем формируются язвы.
Проявление сахарного диабета на коже носит постоянный характер, но не всегда доставляет неприятные ощущения. Лечение специфическое требуется лишь в некоторых случаях – гнойные поражения, трофические язвы, обширные вскрывающиеся волдыри.
Как отличить сыпь при сахарном диабете от других видов сыпи
Липоидный некробиоз (ЛН) впервые был описан Oppenheim в 1930г., а изучив гистологическую картину пораженной кожи, Urback в 1932 году дал этому заболеванию название necrobiosis lipoica diabeticorum. Клинически высыпания появляются в виде эритематозных папул и бляшек на голенях, склонных к периферическому росту, с желтоватым восковым атрофическим слегка запавшим центром, часто с телеангиэктазиями. Поражения могут в 30% случаев изъязвляться. ЛН по-прежнему встречается относительно редко, развивается примерно у 0,3% пациентов с сахарным диабетом, хотя его связь с инсулинорезистентностью и диабетом тесная. Примерно две трети пациентов с ЛН страдает диабетом. У других ЛН может появляться задолго до сахарного диабета. Значительная часть больных имеют отягощенный по диабету семейный анамнез.
Отличительные особенности сыпи при сахарном диабете
Липоидный некробиоз (ЛН) является специфическим видом сыпи, связанным с сахарным диабетом. Чтобы отличить его от других видов сыпи, необходимо учитывать следующие особенности:
- Локализация: Высыпания обычно появляются на голенях, что является характерным признаком ЛН.
- Внешний вид: Поражения имеют вид эритематозных папул и бляшек с желтоватым восковым атрофическим центром, часто с телеангиэктазиями.
- Периферический рост: Поражения склонны к периферическому росту, что отличает их от других видов сыпи.
- Изъязвление: В 30% случаев поражения могут изъязвляться, что является еще одним характерным признаком ЛН.
- Связь с сахарным диабетом: Примерно две трети пациентов с ЛН страдают сахарным диабетом, а у других ЛН может появляться задолго до развития диабета.
Учитывая эти особенности, можно предположить, что сыпь является липоидным некробиозом, связанным с сахарным диабетом. Однако окончательный диагноз должен быть поставлен врачом после тщательного обследования и анализа.
Хотя эти цифры интересны, но это данные почти полувековой давности, и неясно, верны ли эти результаты и сегодня. Этиология ЛН также остается неясной, с множеством теорий, касающихся роли микроангиопатии, отложения иммуноглобулинов, ведущих к васкулиту, структурных аномалий в фибробластах и в коллагене, влиянии травм. Однако, истинная природа этого состояния, скорее всего, состоит в различных комбинациях этих факторов.Эти поражения трудно поддаются лечению, особенно на поздних стадиях. Терапия с помощью топических стероидов ограничивает прогрессирование воспалительных очагов и является основой лечения.
Как лечится сыпь при сахарном диабете
Дерматозы условно разделяют:
- Первичные – при нарушении обменных процессов.
- Вторичные – из-за сниженного иммунитета дополнительное инфицирование дермы болезнетворными грибками, бактериями.
- Лекарственные – на фоне приятия препаратов по снижению сахара, инсулиновой терапии. Аллергические реакции на активные и вторичные компоненты лекарства.
При появлении красных пятен на теле при сахарном диабете смотрят на то, чтобы эти проявления не усугубились более серьезными последствиями.
Дермопатия
Кожный покров поражается локально в голени и лодыжке. Чаще страдают мужчины.
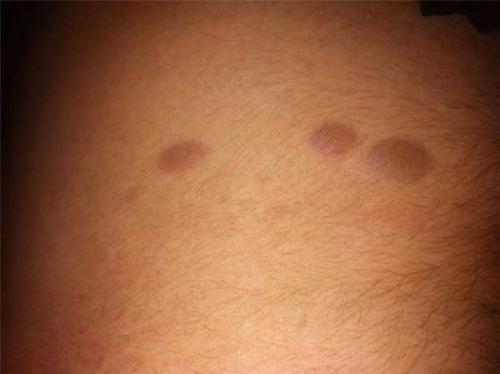
Возникают коричневые и красные пятна. От них нет болезненности и зуда. Пропадают через несколько лет самостоятельно.
Необходимы консультации с дерматологом, который порекомендует кремы и мази с антибактериальным эффектом для больных участков дермы.
Липоидный некробиоз
Замечают пятна при диабете у около 4% больных. Страдают этим чаще женщины. Такие проявлении болезни долгое время могут быть единственными. Выраженных болей нет, но верхние слои эпидермиса отмирают.
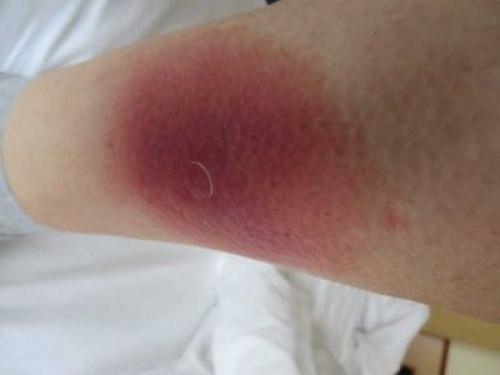
Основная причина – ткани кожи недостаточно насыщаются кислородом.
Первоначально образуются красные пятна, затем они увеличиваются в размерах и становятся атрофическими бесформенными бляшками. По середине этого образования возникает коричневая точка, со временем становящаяся язвой.
Внешний вид пораженного участка становится неприглядным. Чтобы эта патология не перешла в злокачественный некроз и гангрену больному рекомендуется регулярно посещать дерматолога. Выраженность этого проявления не зависит от стадии диабета.
Для восстановления назначаются средства и процедуры, улучшающие кровоток.
Нейродермит
Когда кожа зудит — эту патологию называют нейродермитом. Развитие идет из-за малых предпринимаемых мер при диабете. Частые места зуда: складки живота, гениталии, конечности.
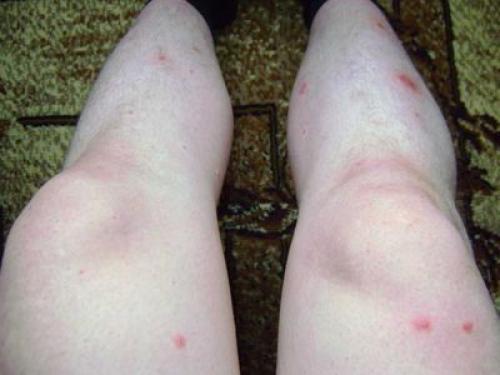
Образовавшиеся очаги долго не изменяются, но при расчесах появляются мелкие узелковые высыпания плоской формы. Папулы имеют цвет кожи. В некоторых местах идет их слияние, образовывая папулезную зону. Эта зона сухая, могут образовываться чешуйки. В области складок появляются трещины.
Пациент испытывает мучительные состояния из-за зуда, характерные в темное время суток.
Диабетическая стопа
Такой диагноз ставится при локализации пятен на стопах. Собирательное понятие, которое объединяет патологические изменения анатомии вследствие диабета.
Могут ли медикаменты, используемые для лечения сахарного диабета, вызывать сыпь
Препараты этой группы довольно широко используются для лечения шизофрении и более распространенных психических расстройств, например, рекуррентной депрессии. Они могут проявлять целый ряд серьезных побочных эффектов, среди которых — нарушение обмена глюкозы. Его выраженность может быть настолько велика, что на фоне приема антипсихотиков существует вероятность развития сахарного диабета или даже диабетического кетоацидоза .
Считается, что гипергликемия на фоне приема антипсихотиков развивается из‑за изменения регуляции уровня глюкозы и инсулина, а также нарушения липидного обмена. Определенную роль играет способность препаратов этой группы стимулировать аппетит и способствовать увеличению массы тела. С повышением веса резко увеличивается объем жировой ткани, что приводит к снижению чувствительности к инсулину и, как следствие, к развитию сахарного диабета . Известно, что с каждым килограммом лишнего веса риск сахарного диабета 2‑го типа увеличивается на 4,5 % .
Следует отметить, что выраженность негативного влияния атипичных антипсихотиков на углеводный обмен различна. С наиболее высоким риском нарушения гликемии связан оланзапин. Препаратами «промежуточного» риска считаются рисперидон и кветиапин, а наименьшее воздействие на углеводный обмен оказывают арипипразол и зипразидон .
Ограничения
Оланзапин при сахарном диабете назначается с осторожностью. Остальные атипичные антипсихотики, включая клозапин, согласно инструкциям, применяются без ограничений .
Как предотвратить появление сыпи при сахарном диабете

Главное проявление диабета — гипергликемия , повышенный уровень глюкозы в крови. Напомним, что при сахарном диабете 1 типа организм не вырабатывает инсулин — гормон-«ключик», открывающий глюкозе ворота в клетки. При сахарном диабете 2 типа инсулин есть, но клетки не воспринимают его, развивается инсулинорезистентность. И в том, и в другом случае глюкоза не может попасть внутрь клеток, поэтому ее концентрация в крови растет. А при сахарном диабете 2 типа параллельно развивается гиперинсулинемия — повышенная концентрация невостребованного инсулина в крови.
Какие процессы при этом происходят в коже?
- Нарушение водного баланса
При гипергликемии происходит нарушение водного баланса и внутриклеточное обезвоживание. Как результат, снижается стабильность клеточных мембран, а это, в свою очередь, влияет на работу клеток кожи, потовых и сальных желез — нарушается образование защитной жировой пленки. Известно также, что кожа постоянно обновляется: старые клетки эпидермиса отшелушиваются, новые приходят на их место. Но на фоне постоянной гипергликемии в этом процессе происходят сбои.
- Гиперкератоз
При сахарном диабете 2 типа из-за того, что инсулин вырабатывается, а клетки не могут его усваивать, развивается гиперинсулинемия. А клетки кожи — фибробласты и кератоциты — имеют рецепторы к очень похожему белку — инсулиноподобному фактору роста 1 (ИФР-1). Избыточный инсулин приходит на эти чужие рецепторы и связывается с ними. Это приводит к бурному делению клеток эпидермиса, его разрастанию — эпидермальной гиперплазии, то есть к гиперкератозу.
- Повреждение клеток кожи иммунными клетками
При сахарном диабете 1 типа разрушительную роль играют иммунные клетки собственного организма больного человека. И они повреждают не только клетки поджелудочной железы, которые в норме должны вырабатывать инсулин, но и клетки кожи.
- Гипертриглицеридемия и атеросклероз
При диабете «летит в тартарары» метаболизм не только глюкозы, но и липидов (жиров). Оба основных типа диабета сопровождаются изменением содержания липидов в сыворотке крови. При сахарном диабете 1 типа из-за нехватки инсулина в печень поступает слишком много свободных жирных кислот, и поэтому растут показатели уровня липопротеидов очень низкой плотности (ЛПОНП) и хиломикронов — развивается гипертриглицеридемия. При сахарном диабете 2 типа сама печень увеличивает производство триглицеридов, что также вызывает гипертриглицеридемию. Как результат, прогрессирует атеросклероз и развиваются поражения достаточно крупных кровеносных сосудов — макроангиопатии.
- Нарушение работы кровеносных сосудов
Стенки сосудов покрыты эндотелием — специальной тканью, которая вырабатывает множество важных для регуляции кровообращения соединений и гормонов. При длительной гипергликемии уменьшается образование оксида азота, повышается концентрация гликированного гемоглобина — все это приводит к нарушению вазодилатации, то есть, способности кровеносных сосудов расслабляться в нужный момент. И в этом случае страдают мелкие кровеносные сосуды — речь идет о микроангиопатиях.
Из-за нарушения кровоснабжения ткани, в том числе и кожа, не получают достаточного количества кислорода и питательных веществ. Как результат — образование диабетических язв и развитие нейропатий — потери чувствительности к изменениям температуры, тактильным воздействиям, а также нарушение способности кожи выводить отходы жизнедеятельности (ее выделительной функции).
Итак, при сахарном диабете существует множество механизмов повреждения кожи. К ним могут присоединяться различные инфекции — бактериальные и грибковые.
Могут ли некоторые продукты или ингредиенты вызывать сыпь при сахарном диабете
Сахарный диабет (СД) является неинфекционным заболеванием, принимающим характер эпидемии в современном мире. В связи с развитием технологий и медицины продолжительность жизни людей увеличивается, население Земли неуклонно стареет, что в свою очередь сказывается на численности пациентов с СД 2 типа (СД2), который по праву считается возраст- ассоциированным.
По данным Международной федерации диабета, численность пациентов с СД в мире достигла 463 млн в 2019 г., а к 2045 г. ожидается увеличение на 51% – до 700 млн человек, при этом 1 из 5 пациентов с СД находится в старшей возрастной группе >65 лет (136 млн) . В России распространенность СД, по данным регистра 2020 г., составила 3,23% населения (4,8 млн), при этом более половины всех пациентов с СД старше 65 лет – 2,7 млн .
СД поражает множество органов, включая кожу. По данным литературы, кожное осложнение СД встречается у 30–70% пациентов в течение жизни . В основе формирования различных высыпаний на коже лежат разнообразные патоморфологические процессы, происходящие в эпидермисе, дерме, гиподерме, совокупность которых может быть специфичной для того или иного дерматоза.
Актуальным представляется изучение дерматозов у пациентов с СД в пожилом возрасте и эффективных методов воздействия на них. Такие пациенты требуют особого диагностического и лечебного подхода. Терапия пожилых – сложная задача для врачей многих специальностей из-за сопутствующих заболеваний, полипрагмазии, особенностей функционального и психосоциального статуса пациентов. Больные старческого возраста нередко одиноки, социально изолированы и беспомощны, часто маломобильны и «не доходят» до узких специалистов (врачей-дерматологов) для определения тактики лечения тех или иных поражений кожи при СД. Поэтому особенности протекания и лечения основных поражений кожи при СД важно знать и уметь диагностировать врачам первичного звена в плане оказания своевременной медицинской помощи.
Основную роль в развитии дерматозов у пожилых при СД отводят глюкозотоксичности, инсулинорезистентости, повышению окислительного стресса и хронического воспаления, как следствие – возникновению сосудистых и трофических изменений , что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах. В течение заболевания накапливаются конечные продукты гликирования, ускоряется химическое старение белков ткани кожи (коллагена, кристаллина, эластина и др.), изменяется проницаемость стенок сосудов и микроциркуляция . Сочетание диабетической нейропатии, микро- и макроангиопатий, нарушений местного и общего иммунитета приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям. Как правило, поражения кожи при СД характеризуются длительным хроническим течением, наличием обострений и трудностями медикаментозного лечения.
У лиц пожилого и старческого возраста с СД также существуют дополнительные факторы, способствующие росту инсулинорезистентости: употребление в пищу более калорийной пищи, полуфабрикатов, проблемы с пережевыванием, снижение физической активности, мышечной массы и ее силы, развитие саркопении, прием лекарственных препаратов, негативно влияющих на метаболизм. При этом течение СД у лиц пожилого возраста часто осложняется гериатрическим синдромом, включающим совокупность когнитивных нарушений, старческой слабости, депрессии, функциональных расстройств и падений, полиморбидности .
В литературе описано более 30 видов дерматозов при СД , которые ряд авторов условно разделяют на 3 и более групп. В основе классификаций лежат клиническая характеристика и некоторые аспекты патогенеза кожных изменений, среди которых выделяют:
- Первичные дерматозы, возникшие вследствие развития диабетических ангиопатий и метаболических нарушений (черный акантоз, липоидный некробиоз, диабетические дерматопатии, диабетический ксантоматоз, диабетические пузыри и др.);
- Вторичные – при присоединении бактериальной или грибковой инфекции;
- Дерматозы, возникающие на фоне лечения медикаментозными препаратами (экзематозные, аллергические, побочные реакции, в т.ч. крапивница, токсикодермия, постинъекционные липодистрофии) .
Другие авторы условно разбивают большой пул дерматозов первой группы на дерматозы, связанные с СД и инсулинорезистентностью, и отдельно выносят дерматозы, ассоциированные с хроническими осложнениями СД (микро-, макроангиопатиями, нейропатией) .