Коленный сустав суставные поверхности. Коленный сустав
Коленный сустав суставные поверхности. Коленный сустав
I
Коленный сустав (articulatio genus)
прерывистое синовиальное соединение бедренной, большеберцовой костей и надколенника. По форме и объему движений К. с. является сложным блоковидно-вращательным суставом. Образован суставными поверхностями: медиальным и латеральным мыщелками, поверхностями нижнего эпифиза бедренной и верхнего эпифиза большеберцовой костей, а также суставной поверхностью надколенника ( рис. 1—4 ). Суставные поверхности бедра и большеберцовой кости неконгруэнтны. Восполняют конгруэнтность суставных поверхностей латеральный и медиальный мениски. Спереди мениски соединены между собой поперечной связкой колена, с бедренной костью — передней и задней менискобедренными связками. Суставная капсула, состоящая из фиброзной и синовиальной мембран, прикрепляется по краю суставного хряща и суставных менисков. Выделяют ворсинчатую часть синовиальной мембраны, имеющую синовиальные ворсины, и плоскую часть, лишенную их. Синовиальная мембрана образует 9 заворотов: непарный передний верхний, парные — передние верхние медиальный и латеральный, передние нижние медиальный и латеральный, задние верхние медиальный и латеральный и задние нижние медиальный и латеральный. Синовиальная мембрана имеет поднадколенниковую синовиальную складку, содержащую поднадколенное жировое тело, и крыловидные складки. Суставная капсула и К. с. укреплены связками ( рис. 5—8 ). Передняя крестообразная связка начинается от внутренней поверхности латерального мыщелка бедренной кости и прикрепляется в переднем межмыщелковом поле. Задняя крестообразная связка берет начало на наружной поверхности медиального мыщелка бедренной кости и прикрепляется в заднем межмыщелковом поле. По сторонам К. с. расположены большеберцовая и малоберцовая коллатеральные связки, начинающиеся на надмыщелках бедренной кости и прикрепляющиеся соответственно на медиальной поверхности большеберцовой кости и головке малоберцовой кости. Спереди сустав укрепляют сухожилие четырехглавой мышцы бедра, идущее к верхнему полюсу надколенника, и связка надколенника — продолжение указанного сухожилия, которая прикрепляется к бугристости большеберцовой кости. Боковой поддерживающий аппарат надколенника образуют медиальный и латеральный удерживатели надколенника. На задней поверхности К. с. находятся косая и дугообразная подколенные связки. Здесь же пучки сухожилия полуперепончатой мышцы образуют сухожильное растяжение — глубокую гусиную лапку. Под сухожилиями мышц, окружающих К. с., располагаются ряд синовиальных сумок: преднадколенниковые, подкожная, подфасциальная и подсухожильная — впереди надколенника; наднадколенниковая; поднадколенниковые, подкожная и глубокая; подкожная сумка бугристости большеберцовой кости; сумка гусиной лапки; подсухожильная сумка полуперепончатой мышцы.
Лучезапястный сустав
I
Лучезапястный сустав (articulatio radiocarpea)
сочленение дистального конца лучевой кости предплечья с проксимальным рядом костей запястья. Функционально является частью сложного кистевого сустава, в который входят кроме лучезапястного сустава среднезапястный, межзапястный, запястно-пястный, межпястный и дистальный лучелоктевой суставы. Эти суставы находятся в тесном анатомическом и функциональном единстве ( рис. 1—4 ).
Суставную ямку Л.с. образует запястная суставная поверхность лучевой кости, дополненная с локтевой стороны суставным диском треугольной формы, отделяющим полость Л.с. от полости дистального лучелоктевого сустава. Суставную головку составляет проксимальный ряд костей запястья: ладьевидная, полулунная и трехгранная кости, соединенные между собой межкостными межзапястными связками. Широкая и тонкая суставная капсула укреплена на тыльной поверхности тыльной лучезапястной связкой, на ладонной — ладонной локтезапястной и ладонной лучезапястной связками, а на боковых — локтевой и лучевой коллатеральными связками запястья.
К ладонной поверхности Л.с. прилежат два синовиальных влагалища сухожилий сгибателей пальцев, а к тыльной — шесть синовиальных влагалищ сухожилий разгибателей запястья и пальцев. Над ними расположены удерживатели сгибателей и разгибателей. В области Л.с. (у шиловидного отростка лучевой кости) лучевая артерия переходит на тыл кисти. В локтевой борозде проходят локтевые артерия, вены и нерв.
Лучезапястный сустав относится к двуосным суставам с эллипсоидной формой суставных поверхностей, что позволяет выполнять сгибание, разгибание, приведение (локтевое сгибание), отведение (лучевое сгибание) и круговые движения кисти. Основными мышцами, сгибающими кисть, являются лучевой и локтевой сгибатели запястья, а также длинная ладонная мышца. Разгибание производят длинный и короткий лучевые и локтевой разгибатели запястья. Остальные мышцы, расположенные на предплечье, принимают косвенное участие в движениях кисти. Отведение обеспечивают короткий и длинный лучевые разгибатели запястья, лучевой сгибатель запястья, длинная мышца, отводящая большой палец, а также длинный и короткий разгибатели большого пальца. Приведение осуществляется благодаря одновременному действию локтевых сгибателя и разгибателя запястья. В области Л.с. расположен треугольной формы промежуток, так называемая анатомическая табакерка, который ограничен спереди и снаружи сухожилиями короткого разгибателя большого пальца и длинной, отводящей большой палец мышцы, а сзади — сухожилием длинного разгибателя большого пальца. Дном анатомической табакерки являются ладьевидная и трапециевидная кости, вершиной — основание первой плюсневой кости, основанием — наружный край лучевой кости. В описанном промежутке проходят лучевая артерия и поверхностная ветвь лучевого нерва.
Мениск. Анатомическое строение мениска
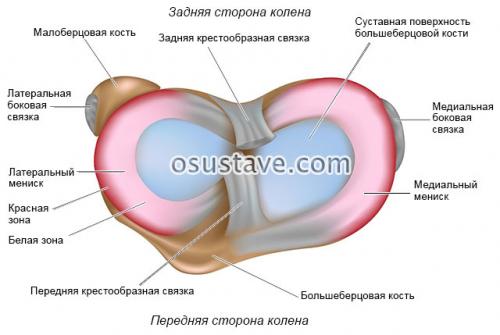
Что такое мениск коленного сустава? Это хрящевая пластинка, которая является одним из важнейших элементов коленного сустава.
В каждом колене есть 2 мениска:
- Латеральный (наружный) – слабо фиксирован, из-за чего мобилен и повреждается реже (всего 21 % от общего количества травм).
- Медиальный (внутренний) – фиксируется связкой колена, что делает его не таким подвижным (травмируется чаще, в 74 % случаев).
Нажмите на фото для увеличения
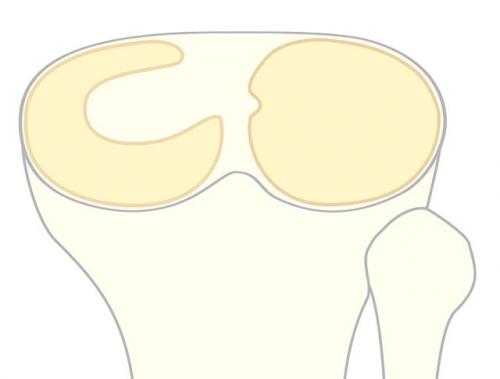
Формой они похожи на полуокружность или полумесяц (изредка встречаются дискоидные мениски, примерно у 4 % людей).
Слева – нормальный мениск, справа – дискоидный
Мениски имеют спереди и сзади рога, которыми прикрепляются к большеберцовой кости, и тело между рогами.
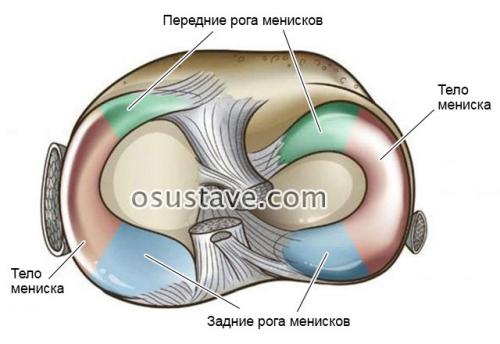
Передние и задние рога менисков
В поперечном разрезе хрящевые пластинки имеют треугольную форму. Они состоят из коллагеновых волокон, которые располагаются в особом порядке (часть – вдоль, часть поперек, часть – связывают эти слои между собой).
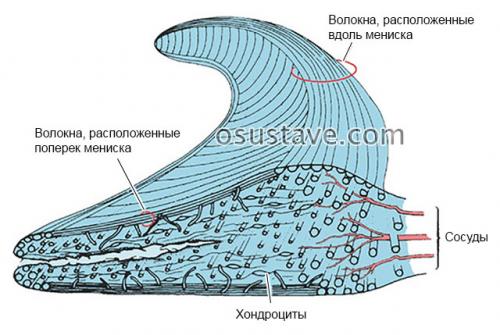
Поперечный разрез мениска. Нажмите на фото для увеличения
Такое строение обеспечивает особенную прочность и упругость менисков, позволяя им выполнять следующие функции:
- ограничивать суставные поверхности (не дают бедренной кости сдвигаться, выходить за пределы сустава);
- защищать сустав от повреждений при движениях (естественный амортизатор), равномерно распределяя нагрузку.
Наружные боковые части менисков коленной чашечки сращены с капсулой. Эти зоны называют красными из-за того, что в них есть кровеносные сосуды. Красные зоны занимают всего до 30 % от всей хрящевой пластины.
Вглубь от капсулы расположены зоны без сосудов, которые называются белыми.
Чем ближе повреждение к красной, обильно пронизанной капиллярами зоне, тем легче оно заживает (и наоборот – повреждение в белой зоне заживает долго и сложно).
Голеностопный сустав
I
Голеностопный сустав (articulatio talocruralis)
образован дистальными эпифизами костей голени и таранной костью. Дистальные концы костей голени соединяются между собой межберцовым синдесмозом (передней и задней межберцовыми связками) и охватывают таранную кость наподобие вилки. Суставная капсула прикрепляется по краю суставного хряща, лишь спереди она отходит от него, фиксируясь у шейки таранной кости. Боковые отделы Г. с. укреплены связками: с внутренней стороны — мощной медиальной (дельтовидной) связкой; с наружной стороны — тремя связками, идущими от наружной лодыжки к таранной и пяточной костям (передняя и задняя таранно-малоберцовые и пяточно-малоберцовая связки; рис. 1 ).
По форме Г. с. относится к блоковидным. Сгибание (подошвенное сгибание) и разгибание (тыльное сгибание) в нем происходят вокруг фронтальной оси. Суммарный объем движений равен 60°—70°. Блок таранной кости сзади уже, чем спереди. В связи с этим в момент подошвенного сгибания, когда его самый узкий участок входит в широкую часть между лодыжками костей голени, возможны небольшие боковые движения в суставе.
Функция Г. с. тесно связана с двумя суставами предплюсны — подтаранным и таранно-пяточно-ладьевидным (см. Стопа ) , которые функционируют как комбинированный сустав. Движения вокруг сагиттальной оси не превышают 55°. При сгибании стопы происходит одновременное приподнимание ее внутреннего края (супинация), а при разгибании — наружного (пронация). Сгибание в Г. с. производят мышцы задней группы мышц голени, разгибание — передней группы мышц голени. Наружную лодыжку огибают сухожилия малоберцовых мышц, составляющих латеральную группу мышц голени. В области Г. с. сухожилия всех мышц фиксированы связками.
Кровоснабжение Г. с. обеспечивают передняя и задняя большеберцовые и малоберцовая артерии. Венозная кровь оттекает в одноименные вены голени. Отток лимфы осуществляется по глубоким лимфатическим сосудам в подколенные лимфатические узлы. Капсула сустава иннервируется большеберцовым и глубоким малоберцовым нервами.
Методы исследования . При осмотре оценивают состояние кожи (гиперемия, бледность, цианоз, мраморность и др.), конфигурацию сустава — нормальная или нарушена (например, стопа отклонена внутрь или кнаружи от продольной оси голени, изменено положение костных выступов — лодыжек, сглаженность их контуров и др.). При пальпации обращают внимание на боль, необычную подвижность костей, образующих Г. с. Обязательно определяют пульсацию сосудов стопы и чувствительность. Для уточнения диагноза используют рентгенографию в прямой, боковой и дополнительных проекциях, артрографию ( Артрография ) , ангиографию, томографию, радионуклидное исследование, артроскопию (см. Суставы ) , термографию ( Термография ) и др. На рентгенограммах Г. с. взрослого человека в прямой и боковой проекциях суставная щель имеет одинаковую ширину на всем протяжении. Во избежание диагностических ошибок следует учитывать, что синостоз дистальных эпифизов костей голени завершается к 15—18 годам, встречаются варианты строения костей образующих голеностопный сустав ( рис. 2 ).
Коленная чашечка. Вылетает коленная чашечка
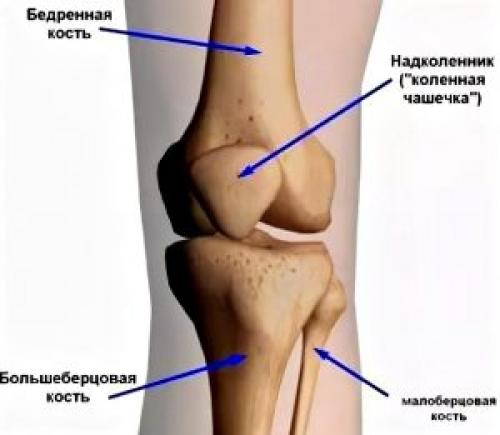
Она имеет округлую форму и должна защищать его от повреждений. На месте пателла удерживается сухожилиями и связками, которые при травме растягиваются или рвутся, тем самым причиняя человеку боль.
Надколенник в момент, когда вылетает , поднимается выше колена или наоборот опускается. Впоследствии, коленная чашечка возвращается на место, но в момент очередной травмы обязательно напомнит о себе острой болью или повторным вылетом.
вылетевшим надколенником знакомы спортсмены. Чаще всего это происходит при травмировании околоколенных мышц и связок. При резких движениях или падении нагрузка на колено увеличивается, вследствие чего сустав может сместиться в сторону.
Однако, травмы — не единственное, из-за чего может вылететь чашечка. Причинами смещения могут стать:
- нарушения суставной капсулы;
- повышенная нагрузка на ноги;
- высокая подвижность связок;
- падение на колено или удар по нему;
- несоблюдение реабилитационных рекомендаций после вывиха;
- несвоевременное обращение за медицинской помощью при травмах нижних конечностей;
- дефекты коленного сустава.
Но не только эти причины влияют на возможность смещения. Зачастую, причиной вылета надколенника оказываются такие факторы, как:
- избыточный вес;
- заболевания костей;
- повышенная мобильность или наоборот, нестабильность суставов;
- неправильная обувь;
- слабость мышц;
- возрастные изменения.
Чем это опасно
Чем больше времени человек не получает медицинскую помощь, тем тяжелее проявляются последствия. При длительном нахождении коленной чашечки в смещенном положении начинает развиваться отек. Далее вероятны такие патологии:
- растяжение или разрыв связок и сухожилий;
- деформация сустава и изменения хрящевой ткани;
- кровоизлияние в полость сустава;
- артроз.
При физических нагрузках возможно повторное смещение чашечки. Даже если пателла самостоятельно вернулась в исходное положение, нужно проконсультироваться у врача-ортопеда.